Палис окончил Каунасский медицинский университет и 14 лет назад уехал в США, в интернатуру, затем окончил резидентуру в области нейрохирургии и специализировался в сфере стереотаксической и функциональной нейрохирургии в университете штата Вирджинии. Позже он устроился на работу в Арканзаском университете медицинских наук, где уже седьмой год специализируется в сфере нейрохирургического лечения эпилепсии и позвоночника. Сейчас он является доцентом. У него есть сертификат Американского совета нейрохирургов.
Собеседник рассказал, что попасть в США было непросто, но мечта стать хорошим нейрохирургом была сильнее всего и никакие попытки отговорить не помешали:
„Когда я учился в Литве, приехал один профессор из Италии и сказал, что самый высокий уровень нейрохирургии - в Японии, на втором месте - США, на третьем - Европа. Я начал учить японский, но вскоре понял, что это потребует много времени, поэтому выбрал США.
Я стал обязательные экзамены, сначала попал в резидентуру хирургии в Чикаго, поскольку для поступления на нейрохирургию в США надо было получить опыт работы в США. Это значит, одного диплома мало, нужно, чтобы был опыт работы с пациентами в США. Здесь все еще считают, что рекомендации должны давать американские врачи. Если их рекомендаций нет, к тебе относятся как к второсортному специалисту.
После Чикаго я поступил в резидентуру в сфере нейрохирургии в университет штата Вирджиния, окончил ее, выбрал субспециальность - хирургическое лечение эпилепсии. Потом трудоустроился в университете Арканзаса.

Мне много раз говорили, что в нейрохирургию США мне путь заказан, шансов нет, если ты не окончил медицину в США. Однако все возможно, хотя и непросто. Поэтому хочу сказать литовской молодежи - делайте то, что вам нравится, учитесь на ту специальность, которая вам нравится и не слушайте, что говорят окружающие“.
На вопрос, почему он решил стать нейрохирургом, Палис ответил: „Мой дедушка был профессором анатомии, дома у него было много книг по анатомии. У дедушки я провел не одно лето, меня интересовали черепа, позвоночники. Когда я спросил у дедушки, какой орган у человека самый сложный, он ответил - мозг.
Мой покойный дядя Миколас Билюнас был ортопедом. Он водил меня в больницу Красного Креста, я смотрел, как делают перевязки больным. Мне это понравилось. Я сказал, что хочу стать врачом и спросил у дедушки, какие врачи занимаются мозгом. Он сказал, что бывают неврологи и нейрохирурги. Я спросил, чем они отличатся? Дедушка сказал, что неврологи выписывают таблетки и ждут, что будет, а нейрохирург может вскрыть череп и делать операции на мозге. Меня, ребенка, это подкупило. Это самая сложная система, своими руками можно менять судьбы людей“.
Палис рассказал, как в нейрохирургии используют лазеры, роботов, мозговые имплантаты, как они помогают в лечении эпилепсии и болезней позвоночника.
– Что лечит нейрохирург?
– Нейрохирург лечит все, что связано с головным и спинным мозгом, периферической нервной системой и позвоночником. Основные заболевания: опухоли, эпилепсия, которая не поддается медикаментозному лечению, патология кровеносных сосудов (аневризма, артериовенозная мальформация, артериовенозная фистула, непроходимость сосудов, тяжелые формы инсульта), двигательные нарушения (болезнь Паркинсона, тремор, дистония), травмы позвоночника и дегенеративные заболевания (деформации, грыжа межпозвонкового диска), переломы черепа, черепно-мозговые травмы, кровоизлияния в мозг, гидроцефалия, сдавление периферического нерва, разные боли не поддающиеся другим формам лечения.
– В нейрохирургии используют лазер, роботов, мозговые имплантаты. Зачем нужны лазеры?
– Лазеры начали применять 10 лет назад, их плюс в том, что при использовании лазера, не надо вскрывать черепную коробку. Сверлишь в черепе дырочку 3–4 мм, вставляешь титановый винт, а через него лазер на определенную глубину мозга. Это минимальная, но очень точная инвазия. Пациенты практически в тот же день после операции могут ехать домой.
При обычной операции в больнице придется провести на 3-5 дней дольше, чувствуется боль, остается большой шрам.
Второй момент, с помощью лазера можно добраться до любой части мозга. При обычной операции неизбежны травмы здоровых тканей мозга.
Лазеры можно использовать благодаря открытию ядерного магнитного резонанса.

– Однако люди все еще боятся лазера. Почему?
– Есть и такой миф – люди думают, что лазер режет и сжигает мозг, но это не так. Ты включаешь лазер и видишь на экране компьютера, как распространяется тепло. Лазер в нейрохирургии не самая совершенная, но революционная технология.
Правда, в Литве в этой сфере лазер еще не используют, думаю, по причине дороговизны. Лазерные системы одноразовые – вводишь в мозг, вытаскиваешь и выбрасываешь. В нашей больнице используется система, в которой задействован и робот, который управляет лазером – такой робот стоит 3500 долларов США. Плюс расходы на персонал, ядерный магнитный резонанс.
– Какую функцию выполняют роботы?
– Можно сказать, что роботы завоевывают нейрохирургию. Каждая уважающая себя больница в США покупает робота для нейрохирургических операций, а сейчас и все частные нейрохирургические центры в них инвестируют, потому что это окупается. В нашей университетской больнице есть четыре робота для нейрохирургии: один для мозга, три – для операциях на позвоночнике.
Достоинство робота – предельная точность, которая важна в сфере нейрохирургии. Иногда люди боятся, когда узнают, что будет использован робот. Сам робот операцию не делает. Он лишь направляет твой инструмент в верном направлении. план операции составляется на компьютере перед операцией, потом его загружают в программу робота.
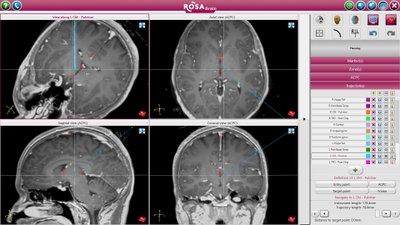
Благодаря использованию робота – бывает меньше повреждений, делают меньшие разрезы, снижаются потери крови и сама операция проходит быстрее и точнее.
Но роботы стоят дорого, их цена от 0,5 млн. долларов США.
– Для чего используют мозговые имплантаты?
– Хирургическое лечение эпилепсии 15 лет назад была такой – устанавливаешь источник в мозгу и вырезаешь. Сейчас это можно сделать с помощью лазера: ввел его глубоко, нагрел и ненормальные нейроны, генерирующие эпилептический припадок, гибнут, припадки прекращаются. Проблема в том, что не везде это можно сделать.
В таких случаях 10 лет назад пациентам говорили, что ничего не можем им предложить и рекомендовали продолжать пить лекарства. Сейчас появились нейростимуляторы. Именно их применяют там, где нельзя использовать лазеры.
Самые современные нейростимуляторы Neuropace пока апробированы только в США, они действуют по принципу дефибрилляторов.
Как действует нейростимулятор? В череп имплантируют компьютер. Внешне его не видно, он под скальпом. Потом с помощью робота имплантируем электроды в то место головного мозга, из которого проявляются приступы эпилепсии. Тогда подключаем электроды к нейростимулятору, все, операция завершена.
Компьютер 24 часа в сутки записывает активность мозга. Как только компьютер фиксирует припадок, он начинает стимулировать то место, и припадок прекращается. При этом не бывает никакого повреждения мозга, ничего не надо удалять, имплантат можно установить в любом месте мозга. Это настоящая революция.
Сейчас всем больным эпилепсией можно предложить хирургическое лечение. Вопрос в том, когда нужно такое вмешательство. Все четко регламентировано: если пациент принимает два препарата, а припадки не прекращаются, его следует направить на консультацию к хирургу.
Стоимость нейростимулятора огромная – например, вышеупомянутый стоит 44 000 долларов США. Вся операция стоит 200 000. Как я говорил, медицина в США безумно дорогая. Один транспедикулярный винт для позвоночника 900–1000 долларов США, ставишь 20 винтов – 20 000 долларов.
Больные эпилепсией в США обычно имеют государственную страховку, которая оплачивает большую часть операции, иногда берут частную страховку, чтобы оплатить оставшуюся сумму. Какую-то сумму платят и сами. Какую-то часть погашает больница, страховка не всегда погашает весь счет.
– Некоторые люди считают, что такие имплантаты нужны для контроля над человеком. Это миф или в нем есть доля правды?
– Хороший вопрос. Поведение человека очень сложное, нет в мозгу одной кнопки, нажав на которую, делаешь человека злым, а про повторном нажатии заставляешь его смеяться. Научно пока невозможно контролировать поведение человека с помощью какого-то имплантата. Если бы такое было возможно, можно было бы многие психические заболевания вылечить, например, депрессию или шизофрению, тревожные расстройства. Хотя прогресс в этой сфере наблюдается. Иногда на конференциях этот вопрос наполовину в шутку, наполовину всерьез обсуждается (...).
Есть другой важный аспект, нейростимуляторы накапливают данные о человеке: на них записано имя человека, фамилия, дата рождения, как долго стоит нейростимулятор, какое количество припадков случается. Пациент и врач могут получить эту информацию удаленно. Эта информация очень полезна при выборе лекарства, параметров стимулятора. Большое внимание уделяется кибернетической безопасности, чтобы не было утечки личных данных пациента. Например, если нейростимулятор достаем, отсылаем его производителю для уничтожения.

– Так имплантаты не устанавливают на всю жизнь?
– Пациенту мы говорим, что на всю. Бывают случаи очень агрессивной эпилепсии, припадки контролируются из разных очагов, тогда помочь сложно. Пациент говорит, что нейростимулятор не помогает, что делать. По трем причинам его рекомендуют оставить.
Во-первых, чтобы не подвергать пациента операции с наркозом и т.д. Во-вторых, этот имплантат не представляет опасности, даже если садится батарея (она служит 9 лет). В-третьих, если сегодня он не помогает, не значит, что в будущем не появятся новые способы стимуляции.
Конечно, если человек хочет удались имплантат, это возможно, но в моей практике такого еще не было.
– Можно ли хирургическим способом полностью вылечить эпилепсию?
– Ответ, да, но не всегда, потому что это не одна болезнь. Это группа нескольких сотен разных заболеваний, характеризующихся ненормальной активностью головного мозга. Причины бывают и генетическими (...).
Есть и иные формы эпилепсии – после получения травмы головного мозга.
Эпилепсия может быть последствием кавернозной мальформации. (...) У взрослых причиной эпилепсии часто бывает формирование рубцов в височной части мозга.
Если припадки очаговые, они поддаются лечению. С помощью лазера можно вылечить 60% всех случаев эпилепсии с очаговыми припадками. В остальных 40% болезнь становится менее утомительной, иногда требуется меньше лекарств. Мы следим за здоровьем пациентов и иногда после лазерного вмешательства применяют нейростимуляторы. Нейростимуляторы не лечат эпилепсию, но сокращают число припадков на 75%, а иногда припадки вообще прекращаются.

– Всегда казалось, что эпилепсию лечат только лекарствами.
– Вы правы. 90% неврологов считают, что эпилепсию лечат только лекарствами, они даже не слышали о хирургическом лечении. Особенно, если врач работает в маленькой клинике. И не только в США. В Европе и в Литве тоже.
Мы это называем кризисом общественного здоровья. Приходят измученные пациенты, которые болеют эпилепсией 30 лет, перепробовали массу лекарств, чувствуют себя как зомби, потому что лекарства подавляют мозговую деятельность. На вопрос, говорил ли ему его невролог о возможности хирургического лечения, отвечает, что о таком не слышал.
Мы пытаемся просвещать людей, чтобы они не боялись сказать, что болеют и нуждаются в помощи. Ведь в обществе существует стигма. Главное - помощь существует, надо лишь, чтобы об этом знали неврологи и пациенты.
– Какое количество людей болеет эпилепсией?
– 1,2% всей популяции. Один из 100 или 86 млн. в мире. 2/3 контролируют болезнь с помощью лекарств, пьют 1-2 препарата, припадков не бывает, им не нужно оперативное вмешательство. Как мы говорим, лучшая операция, когда операции не нужно. Однако у трети припадки повторяются, несмотря на лекарства, бывают и побочные действия препаратов.

– Перейдем от эпилепсии к проблемам позвоночника. С чем обычно пациенты приходят к нейрохирургу?
– Первое - боли, затем идет онемение рук, ног, чувство появления мурашек на коже, мышечная слабость. Часто это бывают болезни нервов, но может быть и мышечное заболевание.
Однако чаще всего – из-за радикулита – вернее, радикулопатии. Бывает зажатие нерва при позвоночной грыже. Боль распространяется в ногу. Правда, грыжа у 90% людей сама проходит в течение 6 недель. Если не прошла, надо оценивать, не стоит ли оперировать.
Другие причины – травмы позвоночника (переломы).
Бывают и опухоли позвоночника. Они начинаются как в самом позвоночнике, так и поражают из других частей тела в виде метастазов.

– Что каждому стоит делать и чего не делать, чтобы избежать болезней позвоночника?
– Очень важно, чтобы мышцы корпуса (брюшной стенки, спины, талии, таза и ног) были крепкими, они удерживают человека в вертикальном положении. Сам позвоночник - кость. Если мышцы не будут крепкими, никакие винты не помогут. Винты титановые, а кость есть кость, это другая плотность, эластичность. Винты рано или поздно расшатываются. Если кость не срастется, не будет крепких мышц – ничто не поможет.
Почему ожирение - большая проблема? Потому что большая масса тела действует на позвоночник. Вкручивание винтов помогает на год-несколько лет, но боль все равно вернется. Позвоночник - это сложная структура, все винты и другие вспомогательные средства не заменят естественные формы.
Сидячий образ жизни, избыточный вес, ношение тяжестей, все это наносит вред позвоночнику, появляются грыжи, деформации.
Бывают и другие случаи: молодежь ныряет головой вниз в незнакомых местах, прыгает на батутах, ездит на квадроциклах без защиты и шлемов, ломает позвоночник, люди остаются парализованными на всю жизнь. Всего этого можно избежать.
Но что касается обычной жизни, важно укреплять мышцы корпуса, и, конечно, правильно питаться, двигаться, бороться с избыточным весом.

